
Cargando...
Cosa posso fare?

El término autoinmunidad hace referencia a un error del sistema inmunológico del cuerpo para reconocer sus células y tejidos como propios, produciendo anticuerpos como si fueran extrañas al organismo. La autoinmunidad es un proceso autodestructivo que causa enfermedades autoinmunes, de desarrollo lento pero progresivo.
Cuando los linfocitos están madurando, algunos no son capaces de distinguir los antígenos que provienen del exterior (heteroantígenos) de las moléculas propias (autoantígenos). Normalmente, estos linfocitos anómalos o linfocitos autorreactivos se eliminan, pero puede ocurrir que lleguen a alcanzar la circulación sanguínea y llegar hasta algunos órganos, desarrollando procesos de autoinmunidad.
La producción de linfocitos autorreactivos se debe a algunos de los siguientes motivos:
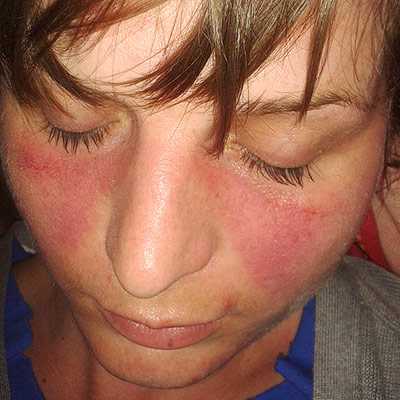
Algunas de las enfermedades autoinmunitarias más conocidas son:
|
ENFERMEDAD AUTOINMUNE |
ESTRUCTURAS AFECTADAS |
CONSECUENCIAS |
|---|---|---|
|
Esclerosis múltiple |
Cerebro y médula espinal |
Múltiples y graves trastornos nerviosos |
|
Lupus eritematoso |
Prácticamente todos los tejidos |
Alteraciones generalizadas (eritema o erupciones en la piel) |
|
Miastenia grave |
Músculos estriados |
Debilidad muscular grave |
|
Diabetes juvenil (diabetes mellitus) |
Páncreas |
Diabetes inmunodependiente |
El sistema inmunológico tiene como función destruir los antígenos extraños sin producir ningún daño a la persona, pero, en ocasiones, estas respuestas pueden ser de una fuerza excesiva ante moléculas inocuas o poco peligrosas, pudiendo producir efectos graves en las personas, incluso la muerte.
Se distinguen dos tipos de hipersensibilidad:
La alergia es un mecanismo de hipersensibilidad o respuesta inmune exagerada ante la presencia de antígenos inocuos o poco peligrosos.
La hipersensibilidad inmediata o anafiláctica se desarrolla rápidamente, unos 10 ó 20 minutos después de la exposición al antígeno, que en este caso se llama alérgeno. Algunos de los alérgenos más comunes son el veneno de las abejas, las proteínas del polen, pelos de animales, heces de ácaros del polvo, algunos medicamentos como la penicilina, algunos alimentos como mariscos, cacahuetes, etc.
Cuando se produce el primer contacto con el alérgeno no se muestra ningún síntoma externo pero el sistema inmunitario reconoce el alérgeno ya que las células presentadoras de antígeno (CPA) lo fagocitan y muestran sus fragmentos en el MHC-II a los linfocitos T colaboradores (TH), que los reconocen y activan a los linfocitos B vecinos. Los linfocitos B se transforman en células plasmáticas y liberan grandes cantidades de inmunoglobulinas IgE que se unen a la zona constante de basófilos de la sangre y mastocitos (o células cebadas) de los tejidos. Éste es el proceso de sensibilización.
Cuando se produce el segundo contacto con el alérgeno se produce la reacción alérgica. El alérgeno se une a las IgE que recubren a los mastocitos y a los basófilos, provocando su desgranulación, expulsando sustancias del citoplasma celular. Estas sustancias secretadas provocan la inflamación (histaminas, prostaglandinas, serotonina, etc.) y las molestias de la alergia, como dermatitis o diarrea, si es una alergia alimentaria, secreción de moco si es una alergia provocada por sustancias contenidas en el aire, etc. Si los mastocitos y basófilos descargan la histamina en la sangre, se provoca la dilatación de los vasos sanguíneos, dando lugar a una reacción generalizada, con la contracción de los bronquiolos y vasodilatación general que puede producir la muerte por asfixia o por un descenso importante de la presión sanguínea (shock anafiláctico).

También puede ocurrir que la reacción se produzca más tarde, incluso varias semanas después del contacto con el antígeno, como ocurre en la hipersensibilidad retardada.
En la hipersensibilidad retardada no intervienen los anticuerpos, sino un tipo de linfocitos T que, después de un segundo contacto con el mismo antígeno, liberan sustancias que estimulan la acción de los macrófagos y desencadenan un proceso inflamatorio.
Un ejemplo de este tipo de hipersensibilidad es el causante de las dermatitis de contacto originadas por algunos cosméticos, prendas de vestir, bisutería o plantas en contacto con la piel, cuyas proteínas se unen con haptenos presentes en dichos productos y originan los antígenos desencadenantes de la reacción. Dado que los síntomas (picor, erupción,...) son similares a los de la hipersensibilidad anafiláctica, a estas reacciones se les denomina, incorrectamente, alergias de contacto.
Inmunodeficiencia
La inmunodeficiencia es la incapacidad para desarrollar una respuesta inmunitaria adecuada ante la presencia de antígenos extraños, sin que éstos sean eliminados correctamente.
Distinguiremos entre las inmunodeficiencias congénitas y las adquiridas.
Estas inmunodeficiencias son hereditarias, por lo que se nace con ellas.
Normalmente, se producen por causa de defectos de los linfocitos B, que no pueden producir suficientes anticuerpos. También pueden deberse a fallos en la síntesis de las proteínas que forman el complemento o a mal funcionamiento de los linfocitos T.
Si el problema es el no poder producir anticuerpos, las anomalías aparecen a partir de los seis meses de vida, cuando ya se han perdido la mayoría de las IgG procedentes de la madre durante en el embarazo o a través de la placenta![]() .
.
Si el problema está en la inmunidad inespecífica o está relacionado con los linfocitos T, los fenómenos de inmunodeficiencia pueden aparecer desde el mismo momento del nacimiento.
Se les llama "niños burbuja" a los niños que presentan el síndrome de inmunodeficiencia congénita, ya que deben vivir en una habitación estéril y evitar el contacto con personas, animales u objetos portadores de gérmenes. Una solución es el trasplante de médula ósea, capaz de formar células inmunocompetentes.
Las inmunodeficiencias adquiridas son más frecuentes que las inmunodeficiencias congénitas. Aparecen como consecuencia de algunos factores como leucemia, exposición a radiaciones, largo tratamiento con inmunosupresores, etc. o por graves enfermedades que debilitan el sistema inmunitario.
Una de las inmunodeficiencias más graves es el SIDA (síndrome de inmunodeficiencia adquirida), producido por el VIH (virus de la inmunodeficiencia humana), que ataca y destruye los linfocitos T auxiliares (TH)![]() . El organismo queda indefenso ante los antígenos y células tumorales, por lo que la persona afectada puede tener importantes infecciones y desarrollar algunos tipos de cánceres.
. El organismo queda indefenso ante los antígenos y células tumorales, por lo que la persona afectada puede tener importantes infecciones y desarrollar algunos tipos de cánceres.
Como vimos, el VIH es un retrovirus, por lo que tiene ARN (no ADN) como material genético. En concreto, posee dos cadenas iguales de ARN monocatenario. Su cápsida es icosaédrica y tiene una envoltura lipoproteica.
El SIDA se desarrolla del siguiente modo:
Desde que se produce la infección por el VIH hasta que aparece del SIDA suele haber un tiempo que oscila entre 5 y 10 años. Primero hay una fase asintomática (dura desde meses hasta años), pero en el plasma sanguíneo de estas personas hay anticuerpos contra el VIH, son personas seropositivas, que pueden contagiar la enfermedad.

Aunque aún no se dispone de un tratamiento eficaz contra el SIDA, la combinación de fármacos que se emplea en la actualidad retarda la progresión del síndrome, aunque no consigue eliminar el virus ni, por tanto, se consigue la curación. Los medicamentos utilizados interfieren con la transcriptasa inversa, con la unión del virus a los receptores de los linfocitos T4 o con la enzima proteasa, que permite la correcta formación de la cápsida del virus![]() .
.
Actualmente, la única manera efectiva de controlar la propagación del SIDA consiste en campañas informativas para evitar las situaciones y conductas de alto riego que favorecen la transmisión del virus.
Un trasplante consiste en sustituir un órgano enfermo por otro que funcione correctamente. Se extrae un órgano (o tejido y, en ocasiones, células) de un individuo sano (donante), y se coloca en el cuerpo del mismo o de otro organismo (receptor) en el que no funciona correctamente. En el caso de los trasplantes de órganos vitales, el donante tiene que estar en estado de “muerte cerebral”![]() .
.
Normalmente, el sistema inmunitario de la persona receptora reconoce las moléculas del injerto y órgano trasplantado como extrañas al organismo y actúa contra ellas, produciéndose un rechazo contra el órgano trasplantado.
Según la relación existente entre donante y receptor, los trasplantes pueden ser:
Naturalmente, las respuestas inmunológicas serán menores en los autotrasplantes, y mayores en los xenotrasplantes, ya que los tejidos de donante y receptor son menos compatibles. Por eso, los autotrasplantes e isotrasplantes son más seguros que los alotrasplantes o xenotrasplantes, que tienen mayor riesgo de rechazo![]() .
.
Las posibilidades de rechazo aumentan en la medida en que disminuye el parentesco entre el donante y el receptor. Los xenotrasplantes en humanos, por ejemplo, provienen del cerdo, la especie que da menos problemas, e incluso existen cerdos transgénicos que expresan en sus células algunas proteínas humanas.
A pesar de que las técnicas médicas para la realización de trasplantes están muy avanzadas, los mayores problemas son la disponibilidad de órganos y la posibilidad de rechazo inmunológico por parte del receptor.
Sin embargo, el trasplante de córnea no suele producir rechazo, ya que la córnea no tiene circulación linfática ni sanguínea y, por tanto, los linfocitos no acceden fácilmente a ella.
El mecanismo de rechazo se produce como respuesta del sistema inmune del receptor ante el tejido u órgano del donante con un determinado antígeno de superficie en las células, que sus linfocitos T no reconocen como propias.![]() Esto hace que vayan al órgano trasplantado un gran número de linfocitos citotóxicos y de macrófagos, produciendo la necrosis del tejido u órgano trasplantado.
Esto hace que vayan al órgano trasplantado un gran número de linfocitos citotóxicos y de macrófagos, produciendo la necrosis del tejido u órgano trasplantado.
Los linfocitos citotóxicos activan a los macrófagos y también, gracias al interferón (interleucina) a las células NK, que segregan perforinas que atacan a las membranas de las células del trasplante y las destruyen.
Los neutrófilos también fagocitan células con opsoninas y las plaquetas forman trombos. La producción de anticuerpos en respuesta a los antígenos MHC activa el sistema del complemento que causa la lisis celular.
El rechazo es mayor si los antígenos de superficie (proteínas MHC) del donante son distintos a los del receptor. Si los autoantígenos del donante y del receptor no coinciden, se produce el rechazo, que comienza con el ataque de los linfocitos TC, que causan la lisis de las células de los tejidos trasplantados. Si los autoantígenos del MHC son idénticos no se produce el rechazo, pero esto no suele ocurrir. Por esto, antes de trasplantar un órgano, es necesario hacer pruebas de que los autoantígenos de las células del donante y del receptor son muy semejantes.
En el rechazo, además de la acción de los linfocitos TC, también interviene la respuesta específica humoral (anticuerpos) y la respuesta inespecífica (macrófagos, activación del complemento).
Según el momento en el que se produce el rechazo se distinguen estos tipos:
El rechazo depende de la relación genética entre el donante y el receptor, y se produce porque las proteínas del complejo principal de histocompatibilidad (HLA en la especie humana) que tienen en su membrana los linfocitos y la gran mayoría de células que tiene cada persona, son reconocidas por su sistema inmunitario. Las proteínas MHC de las células del tejido trasplantado actúan como antígenos extraños y provocan el rechazo.
Si el donante y receptor tienen sistemas de histocompatibilidad iguales no hay problema de rechazo, pero sólo son genéticamente iguales los gemelos univitelinos. En los casos de autotrasplantes, como el de piel, por ejemplo, no hay rechazo. Tampoco hay problema de rechazo en trasplantes de tejidos que no tienen irrigación sanguínea o ésta es muy escasa, como en el caso del trasplante de córnea, ya que no produce ninguna reacción inmunológica.
En el resto de trasplantes, para minimizar el rechazo, se trata de que exista el máximo grado de histocompatibilidad entre donante y receptor, buscando el más compatible según su grupo sanguíneo y el tipo de HLA de sus células. El receptor tiene que ser sometido a tratamientos con inmunosupresores para disminuir la actividad del sistema inmunológico y que no reconozca el tejido trasplantado como extraño, lo que puede hacer que tenga algún problema de infección por tener su sistema inmunológico debilitado.
Texto:
Imagen:
El término autoinmunidad hace referencia a un error del sistema inmunológico del cuerpo para reconocer sus células y tejidos como propios, produciendo anticuerpos como si fueran extrañas al organismo. La autoinmunidad es un proceso autodestructivo que causa enfermedades autoinmunes, de desarrollo lento pero progresivo.
Cuando los linfocitos están madurando, algunos no son capaces de distinguir los antígenos que provienen del exterior (heteroantígenos) de las moléculas propias (autoantígenos). Normalmente, estos linfocitos anómalos o linfocitos autorreactivos se eliminan, pero puede ocurrir que lleguen a alcanzar la circulación sanguínea y llegar hasta algunos órganos, desarrollando procesos de autoinmunidad.
La producción de linfocitos autorreactivos se debe a algunos de los siguientes motivos:

Algunas de las enfermedades autoinmunitarias más conocidas son:
|
ENFERMEDAD AUTOINMUNE |
ESTRUCTURAS AFECTADAS |
CONSECUENCIAS |
|---|---|---|
|
Esclerosis múltiple |
Cerebro y médula espinal |
Múltiples y graves trastornos nerviosos |
|
Lupus eritematoso |
Prácticamente todos los tejidos |
Alteraciones generalizadas (eritema o erupciones en la piel) |
|
Miastenia grave |
Músculos estriados |
Debilidad muscular grave |
|
Diabetes juvenil (diabetes mellitus) |
Páncreas |
Diabetes inmunodependiente |
El sistema inmunológico tiene como función destruir los antígenos extraños sin producir ningún daño a la persona, pero, en ocasiones, estas respuestas pueden ser de una fuerza excesiva ante moléculas inocuas o poco peligrosas, pudiendo producir efectos graves en las personas, incluso la muerte.
Se distinguen dos tipos de hipersensibilidad:
La alergia es un mecanismo de hipersensibilidad o respuesta inmune exagerada ante la presencia de antígenos inocuos o poco peligrosos.
La hipersensibilidad inmediata o anafiláctica se desarrolla rápidamente, unos 10 ó 20 minutos después de la exposición al antígeno, que en este caso se llama alérgeno. Algunos de los alérgenos más comunes son el veneno de las abejas, las proteínas del polen, pelos de animales, heces de ácaros del polvo, algunos medicamentos como la penicilina, algunos alimentos como mariscos, cacahuetes, etc.
Cuando se produce el primer contacto con el alérgeno no se muestra ningún síntoma externo pero el sistema inmunitario reconoce el alérgeno ya que las células presentadoras de antígeno (CPA) lo fagocitan y muestran sus fragmentos en el MHC-II a los linfocitos T colaboradores (TH), que los reconocen y activan a los linfocitos B vecinos. Los linfocitos B se transforman en células plasmáticas y liberan grandes cantidades de inmunoglobulinas IgE que se unen a la zona constante de basófilos de la sangre y mastocitos (o células cebadas) de los tejidos. Éste es el proceso de sensibilización.
Cuando se produce el segundo contacto con el alérgeno se produce la reacción alérgica. El alérgeno se une a las IgE que recubren a los mastocitos y a los basófilos, provocando su desgranulación, expulsando sustancias del citoplasma celular. Estas sustancias secretadas provocan la inflamación (histaminas, prostaglandinas, serotonina, etc.) y las molestias de la alergia, como dermatitis o diarrea, si es una alergia alimentaria, secreción de moco si es una alergia provocada por sustancias contenidas en el aire, etc. Si los mastocitos y basófilos descargan la histamina en la sangre, se provoca la dilatación de los vasos sanguíneos, dando lugar a una reacción generalizada, con la contracción de los bronquiolos y vasodilatación general que puede producir la muerte por asfixia o por un descenso importante de la presión sanguínea (shock anafiláctico).

También puede ocurrir que la reacción se produzca más tarde, incluso varias semanas después del contacto con el antígeno, como ocurre en la hipersensibilidad retardada.
En la hipersensibilidad retardada no intervienen los anticuerpos, sino un tipo de linfocitos T que, después de un segundo contacto con el mismo antígeno, liberan sustancias que estimulan la acción de los macrófagos y desencadenan un proceso inflamatorio.
Un ejemplo de este tipo de hipersensibilidad es el causante de las dermatitis de contacto originadas por algunos cosméticos, prendas de vestir, bisutería o plantas en contacto con la piel, cuyas proteínas se unen con haptenos presentes en dichos productos y originan los antígenos desencadenantes de la reacción. Dado que los síntomas (picor, erupción,...) son similares a los de la hipersensibilidad anafiláctica, a estas reacciones se les denomina, incorrectamente, alergias de contacto.
Inmunodeficiencia
La inmunodeficiencia es la incapacidad para desarrollar una respuesta inmunitaria adecuada ante la presencia de antígenos extraños, sin que éstos sean eliminados correctamente.
Distinguiremos entre las inmunodeficiencias congénitas y las adquiridas.
Estas inmunodeficiencias son hereditarias, por lo que se nace con ellas.
Normalmente, se producen por causa de defectos de los linfocitos B, que no pueden producir suficientes anticuerpos. También pueden deberse a fallos en la síntesis de las proteínas que forman el complemento o a mal funcionamiento de los linfocitos T.
Si el problema es el no poder producir anticuerpos, las anomalías aparecen a partir de los seis meses de vida, cuando ya se han perdido la mayoría de las IgG procedentes de la madre durante en el embarazo o a través de la placenta![]() .
.
Si el problema está en la inmunidad inespecífica o está relacionado con los linfocitos T, los fenómenos de inmunodeficiencia pueden aparecer desde el mismo momento del nacimiento.
Se les llama "niños burbuja" a los niños que presentan el síndrome de inmunodeficiencia congénita, ya que deben vivir en una habitación estéril y evitar el contacto con personas, animales u objetos portadores de gérmenes. Una solución es el trasplante de médula ósea, capaz de formar células inmunocompetentes.
Las inmunodeficiencias adquiridas son más frecuentes que las inmunodeficiencias congénitas. Aparecen como consecuencia de algunos factores como leucemia, exposición a radiaciones, largo tratamiento con inmunosupresores, etc. o por graves enfermedades que debilitan el sistema inmunitario.
Una de las inmunodeficiencias más graves es el SIDA (síndrome de inmunodeficiencia adquirida), producido por el VIH (virus de la inmunodeficiencia humana), que ataca y destruye los linfocitos T auxiliares (TH)![]() . El organismo queda indefenso ante los antígenos y células tumorales, por lo que la persona afectada puede tener importantes infecciones y desarrollar algunos tipos de cánceres.
. El organismo queda indefenso ante los antígenos y células tumorales, por lo que la persona afectada puede tener importantes infecciones y desarrollar algunos tipos de cánceres.
Como vimos, el VIH es un retrovirus, por lo que tiene ARN (no ADN) como material genético. En concreto, posee dos cadenas iguales de ARN monocatenario. Su cápsida es icosaédrica y tiene una envoltura lipoproteica.
El SIDA se desarrolla del siguiente modo:
Desde que se produce la infección por el VIH hasta que aparece del SIDA suele haber un tiempo que oscila entre 5 y 10 años. Primero hay una fase asintomática (dura desde meses hasta años), pero en el plasma sanguíneo de estas personas hay anticuerpos contra el VIH, son personas seropositivas, que pueden contagiar la enfermedad.

Aunque aún no se dispone de un tratamiento eficaz contra el SIDA, la combinación de fármacos que se emplea en la actualidad retarda la progresión del síndrome, aunque no consigue eliminar el virus ni, por tanto, se consigue la curación. Los medicamentos utilizados interfieren con la transcriptasa inversa, con la unión del virus a los receptores de los linfocitos T4 o con la enzima proteasa, que permite la correcta formación de la cápsida del virus![]() .
.
Actualmente, la única manera efectiva de controlar la propagación del SIDA consiste en campañas informativas para evitar las situaciones y conductas de alto riego que favorecen la transmisión del virus.
Un trasplante consiste en sustituir un órgano enfermo por otro que funcione correctamente. Se extrae un órgano (o tejido y, en ocasiones, células) de un individuo sano (donante), y se coloca en el cuerpo del mismo o de otro organismo (receptor) en el que no funciona correctamente. En el caso de los trasplantes de órganos vitales, el donante tiene que estar en estado de “muerte cerebral”![]() .
.
Normalmente, el sistema inmunitario de la persona receptora reconoce las moléculas del injerto y órgano trasplantado como extrañas al organismo y actúa contra ellas, produciéndose un rechazo contra el órgano trasplantado.
Según la relación existente entre donante y receptor, los trasplantes pueden ser:
Naturalmente, las respuestas inmunológicas serán menores en los autotrasplantes, y mayores en los xenotrasplantes, ya que los tejidos de donante y receptor son menos compatibles. Por eso, los autotrasplantes e isotrasplantes son más seguros que los alotrasplantes o xenotrasplantes, que tienen mayor riesgo de rechazo![]() .
.
Las posibilidades de rechazo aumentan en la medida en que disminuye el parentesco entre el donante y el receptor. Los xenotrasplantes en humanos, por ejemplo, provienen del cerdo, la especie que da menos problemas, e incluso existen cerdos transgénicos que expresan en sus células algunas proteínas humanas.
A pesar de que las técnicas médicas para la realización de trasplantes están muy avanzadas, los mayores problemas son la disponibilidad de órganos y la posibilidad de rechazo inmunológico por parte del receptor.
Sin embargo, el trasplante de córnea no suele producir rechazo, ya que la córnea no tiene circulación linfática ni sanguínea y, por tanto, los linfocitos no acceden fácilmente a ella.
El mecanismo de rechazo se produce como respuesta del sistema inmune del receptor ante el tejido u órgano del donante con un determinado antígeno de superficie en las células, que sus linfocitos T no reconocen como propias.![]() Esto hace que vayan al órgano trasplantado un gran número de linfocitos citotóxicos y de macrófagos, produciendo la necrosis del tejido u órgano trasplantado.
Esto hace que vayan al órgano trasplantado un gran número de linfocitos citotóxicos y de macrófagos, produciendo la necrosis del tejido u órgano trasplantado.
Los linfocitos citotóxicos activan a los macrófagos y también, gracias al interferón (interleucina) a las células NK, que segregan perforinas que atacan a las membranas de las células del trasplante y las destruyen.
Los neutrófilos también fagocitan células con opsoninas y las plaquetas forman trombos. La producción de anticuerpos en respuesta a los antígenos MHC activa el sistema del complemento que causa la lisis celular.
El rechazo es mayor si los antígenos de superficie (proteínas MHC) del donante son distintos a los del receptor. Si los autoantígenos del donante y del receptor no coinciden, se produce el rechazo, que comienza con el ataque de los linfocitos TC, que causan la lisis de las células de los tejidos trasplantados. Si los autoantígenos del MHC son idénticos no se produce el rechazo, pero esto no suele ocurrir. Por esto, antes de trasplantar un órgano, es necesario hacer pruebas de que los autoantígenos de las células del donante y del receptor son muy semejantes.
En el rechazo, además de la acción de los linfocitos TC, también interviene la respuesta específica humoral (anticuerpos) y la respuesta inespecífica (macrófagos, activación del complemento).
Según el momento en el que se produce el rechazo se distinguen estos tipos:
El rechazo depende de la relación genética entre el donante y el receptor, y se produce porque las proteínas del complejo principal de histocompatibilidad (HLA en la especie humana) que tienen en su membrana los linfocitos y la gran mayoría de células que tiene cada persona, son reconocidas por su sistema inmunitario. Las proteínas MHC de las células del tejido trasplantado actúan como antígenos extraños y provocan el rechazo.
Si el donante y receptor tienen sistemas de histocompatibilidad iguales no hay problema de rechazo, pero sólo son genéticamente iguales los gemelos univitelinos. En los casos de autotrasplantes, como el de piel, por ejemplo, no hay rechazo. Tampoco hay problema de rechazo en trasplantes de tejidos que no tienen irrigación sanguínea o ésta es muy escasa, como en el caso del trasplante de córnea, ya que no produce ninguna reacción inmunológica.
En el resto de trasplantes, para minimizar el rechazo, se trata de que exista el máximo grado de histocompatibilidad entre donante y receptor, buscando el más compatible según su grupo sanguíneo y el tipo de HLA de sus células. El receptor tiene que ser sometido a tratamientos con inmunosupresores para disminuir la actividad del sistema inmunológico y que no reconozca el tejido trasplantado como extraño, lo que puede hacer que tenga algún problema de infección por tener su sistema inmunológico debilitado.
Texto:
Imagen:
Mira un ejemplo de lo que te pierdes
Categorie:
Tags:
Vuoi lasciare un commento? Iscriviti o inizia sessione
Si ya eres usuario, Inicia sesión
Aggiungere a Didactalia Arrastra el botón a la barra de marcadores del navegador y comparte tus contenidos preferidos. Más info...
Commentare
0